Диагностика и лечение синдрома грушевидной мышцы
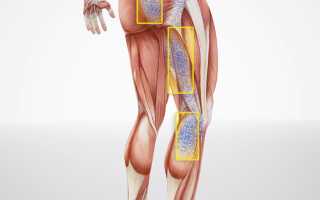
Синдромом грушевидной мышцы называют боль в ягодицах, вызванную различными факторами. Неприятные ощущения возникают слева или справа, а также могут иметь двусторонний характер. Боль может распространяться на пах, поясничную зону и нижние конечности.
Причины возникновения заболевания
Патология может быть вызвана следующими причинами:
- Воспалительные заболевания, провоцирующие спазмы и защемления мышц таза.
- Перенапряжение мышц бедер и ног, вызванное избыточными силовыми нагрузками. К перенапряжению часто приводят недостаточно длительные интервалы отдыха между тренировками.
- Травмы области таза, крестца и поясницы. Гематома может привести к сдавливанию эластичных волокон, седалищного нерва и мышечной ткани.
- Новообразования доброкачественного и злокачественного характера в области таза.
- Синдром скрученного или кососкрученного таза. Синдром возникает при сколиозе, патологиях тазобедренных костей, а также у пациентов, имеющих разную длину конечностей.
- Продолжительное нахождение в неудобной позе, например, на рабочем месте.
- Остеохондроз пояснично–крестцового отдела.
Характерная симптоматика
Развитие болевого синдрома начинается в поясничном отделе. Через 2 недели пациент уже испытывает боль в ягодице. Болевой синдром может ощущаться локально или распространяться на нижние конечности. К другим признакам заболевания относятся:
- Онемение или покалывание в ногах.
- Болезненность в паховой области.
- Напряжение других мышц тазового дна.

- Исчезновение боли при принятии больным положения лежа.
- Болевые ощущения усиливаются во время ходьбы, долгом стоянии, при стрессе, во время приседаний, при попытке положить одну ногу на другую. Дискомфорт может усилиться при смене погодных условий.
- Грушевидную мышцу можно прощупать, если ягодичная расслаблена.
Если заболевание вызвало сдавливание артерий и сосудов, нарушение кровообращения, признаки могут быть такими:
- Онемение пальцев ног.
- Бледность кожных покровов.
- Периодическое возникновение хромоты. Чтобы восстановить способность двигаться не хромая, пациенту требуется отдых.
Диагностика
Диагностикой и последующим лечением синдрома занимается невролог. Врач выслушивает жалобы пациента, а затем проводит несколько тестов для подтверждения диагноза:
- Если при поколачивании по ягодицам наблюдается мышечный спазм, у больного диагностируют данный синдром.
- Врач пальпирует грушевидную мышцу. Если она имеет уплотнения и напряжена, наличие синдрома подтверждается.
- Больному предлагается согнуть ногу в колене и совершить вращательные движения, направленные внутрь. При наличии синдрома пациент чувствует боль.
- Больной должен встать прямо и наклониться вперед, не сгибая коленей. Врач пальпирует ягодицы. При наличии патологии возникают болевые ощущения.
- Пациент ложится на здоровую сторону тела и поднимает колено. Синдром диагностируют при ощущении дискомфорта.
Наиболее достоверные сведения о состоянии здоровья пациента можно получить при проведении трансректальной пальпации грушевидной мышцы через анальное отверстие. В дополнение к тестам пациенту предлагается пройти и другие исследования:
- МРТ;
- КТ;
- электромиография;
- рентгенография.
Принципы лечения
Схема лечения должна включать медикаментозное обезболивание. Однако для того, чтобы избежать ухудшения состояния больного, необходимо устранить причину неприятных ощущений.
Лечение нередко долго проходит, но при своевременном обращении за медицинской помощью прогноз всегда будет благоприятным.
Применение медикаментов
Для лечения синдрома используют такие лекарственные средства, как:
- Лидокаин. Местный анестетик применяется для лекарственной блокады, способной купировать болевые ощущения.
- Дексаметазон. Препарат выпускается в форме раствора для инъекций и таблеток. Лекарственное средство оказывает противовоспалительное воздействие.
- Пенталгин. Таблетки Пенталгин снимают спазмы и воспаление, купируют боль.
- Мидокалм. Препарат освобождает сосуды и нервы и снижает тонус пораженной мышцы.
- Ксефокам. Средство выпускается в виде порошка для приготовления растворов для инъекций и таблеток. Препарат обладает противовоспалительным и болеутоляющим воздействием.
Хирургия
Хирургическое лечение проводится под местной, спинальной или общей анестезией. Грушевидную мышцу освобождают от спаек, избегая повреждения седалищного нерва. При отсутствии осложнений пациента выписывают из больницы через день после проведения операции.
Физическая активность
ЛФК направлена на растяжку и расслабление спазмированной грушевидной мышцы. Лечебная гимнастика может включать следующие упражнения:
- Пациент садится на стул, широко расставляет ступни, а затем медленно сводит и разводит колени. Выполнять упражнение необходимо в течение 2–3 минут.
- Больной должен сесть на низкий стул (вместо стула можно использовать стопку книг), а затем медленно подниматься без помощи рук. Упражнение выполняется 5–8 раз. В течение 1–2 недель количество повторений увеличивают до 10–15 раз.
- Пациенту следует сесть на стул и положить ногу на ногу. В таком положении необходимо задержаться на 4–5 секунд. Затем ноги меняют местами. Упражнение выполняют в течение 2–3 минут.
Больному необходимо избегать излишних тренировок.
Выполнение упражнений желательно сочетать с сеансами массажа. Пациент может проводить процедуру самостоятельно. Массировать нужно не только ягодицы, но и спинные и шейные мышцы, верхние и нижние конечности.
Иглоукалывание
Иглотерапию используют для снятия боли. Курс лечения включает от 10 до 15 процедур, которые проводятся ежедневно или через 1–2 дня. Провести новый курс можно через 14 дней после завершения предыдущего.
Народные методы
Синдром можно лечить народными средствами в домашних условиях. При этом следует учесть, что народные методы чаще направлены на устранение боли и не способны заменить традиционную медицину. Облегчить неприятные ощущения помогут следующие рецепты:
- Необходимо смешать в равных пропорциях калину, чабрец и цветы календулы. 2 ч. л. сбора заливают стаканом кипятка, настаивают не менее 40 минут и принимают по 1/3 стакана 3 раза в день за 20 минут до еды.
- В равных долях смешивают настойки боярышника, красного перца и валерианы. В получившуюся смесь добавляют 2–3 таблетки анальгина. Лекарственное средство настаивают не менее суток, а затем трижды в день втирают в пораженный участок.
- 50 г цветков конского каштана настаивают на спирту или водке в течение недели. Получившееся средство используют для компрессов на пораженный участок. Компресс накладывают 1–2 раза в день на 30–40 минут.
Рецепты народной медицины можно использовать на протяжении всего традиционного курса лечения.
Профилактика

- Беречь спинной мозг и позвоночный столб от тяжелых нагрузок. Следует избегать поднятия тяжестей и отказаться от занятий спортом, которые предполагают большую нагрузку на позвоночник.
- Следить за состоянием органов малого таза, своевременно лечить инфекционные заболевания.
- Избегать переохлаждений.
- Не допускать гиподинамии, чаще менять положение тела. При сидячей работе необходимо делать перерыв каждые 40-60 минут и выполнять несложные физические упражнения.
- Необходимо заниматься спортом, при котором нагрузка на позвоночный столб будет минимальной, например, плаванием. Желательно выполнение утренней зарядки.
Людям после 45 лет к врачу обратиться нужно при малейшем дискомфорте в области поясничного отдела и ягодиц. В целях профилактики желательно не менее 1 раза в год посещать невролога. Пациенту также рекомендовано тейпирование — наложение специальных пластырей на пораженный участок тела, ускоряющих восстановление мышцы без использования медикаментозных средств.