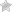Дефект межжелудочковой перегородки сердца
Дефект межжелудочковой перегородки сердца (ДМЖП) относят к врожденным патологическим состояниям. При этом имеется отверстие в соединительной перегородке между желудочками. Небольшие нарушения самостоятельно исчезают в процессе взросления организма.
Болезнь на начальных этапах дает одышку, учащенное сердцебиение, слабость, быструю утомляемость, нарушения в развитии как физическом, так и эмоциональном.
Для выявления патологии существует масса методов: ЭКГ, Эхо КГ, рентгенография, МРТ, вентрикулография, аортография, катетеризация камер сердца. В тяжелых ситуациях рекомендуется хирургическое вмешательство по закрытию отверстия или сужению легочной артерии.
Общие сведения о патологии
ДМЖП относится больше к детским врожденным патологиям. Он составляет 10-24 % всех пороков врожденного характера. В тяжелом состоянии диагностируют не более 20% дефектов, при этом практически не играет роли половая принадлежность.
При патологии перегородки кровь под давлением из левых отделов перебрасывается в правые, происходит так называемый лево-правый шунт. Он формируется еще во внутриутробном периоде у плода, в промежутке между 4 и 18 неделями.
Патология может развиваться как самостоятельная болезнь, так и в совокупности с рядом других недугов артериального ствола, атрезии трехстворчатого клапана, транспозиции магистральных сосудов, тетрады Фалло. Единственный желудочек диагностируют крайне редко, в этом случае совсем нет перегородки.
Классификация
В зависимости от причины возникновения:
- Самостоятельный или врожденный порок.
- Как составляющая ряда патологий ВПС.
- Осложнение после перенесенного инфаркта.
Классификация по размеру:
- Большой дефект. Он превышает размер просвета аорты.
- Средний. Занимает половину диаметра аорты.
- Малый, где меньше трети диаметра просвета аорты.
По месту расположения различают:
- Перимембранозный дефект. Находится на выходе левого желудочка, в зоне сверху аортного клапана. Он наиболее распространен у пациентов, встречается в 80 % от общего количества.
- Мышечный ДМЖП. Диагностируется реже, в 10-20 % случаев. Находится вдоль мышечной части перегородки.
- Подаортальный, инфундибулярный дефект. Встречается лишь в 5 % случаев. Затрагивает участок под аортальным и легочным клапаном.
Виды
По течению патология может иметь два типа:
- С признаками сердечной недостаточности. Свойственно большому дефекту. Точный диагноз устанавливают после проведения эхокардиографии. Консервативная терапия обычно улучшает состояние пациента, но иногда требуется хирургическая коррекция.
- Бессимптомное. Характерно для незначительных дефектов. Сердце при этом увеличивается, возрастает на 2 тона легочный компонент. Пациента наблюдают около года. Если за это время симптоматика не нарастает и исчезает шум, это говорит о том, что отверстие закрылось самостоятельно. Когда состояние ухудшается, может потребоваться специальное лечение или операция.
Стадии
Различают 3 стадии развития патологии:
- Сердце увеличивается в размере, происходит застой крови в сосудах легких. При отсутствии лечения возможен отек, пневмония.
- Происходит спазм коронарных и легочных сосудов при их чрезмерном натяжении.
- Возникает склерозирование легочных сосудов, которые уже принимают необратимую форму. Пациент начинает ощущать наличие болезни, но оперативное вмешательство уже малоэффективно.
Причины появления патологии у детей и взрослых
В первом триместре внутриутробного развития закладывается сердце малыша.
Появление отверстия на этом этапе относится к физиологической норме, так как все компоненты еще формируются и сопоставляются друг с другом. Если в этот момент происходит сбой из-за воздействия факторов экзогенного и эндогенного характера, то это отверстие не затягивается, а преобразуется во врожденный дефект.
Наиболее распространенные причины развития патологии:
- Наследственная предрасположенность.
- Наличие вредных привычек, от которых женщина не избавилась, даже будучи беременной.
- Побочные явления приема некоторых препаратов в период вынашивания.
- Наступления зачатия после 40 лет.
- Неправильное питание во время беременности, когда отмечался дефицит витаминов и микроэлементов.
- Плохая экология.
- Тяжелый токсикоз.
- Перенесение различных вирусных заболеваний в период вынашивания.
- Хронические патологии беременной, а также отсутствие должного отдыха и переутомление.
Так как патология считается врожденной, то дефект у взрослых может являться лишь следствием незатянувшегося отверстия перегородки с детства.
Вынашивание ребенка и ДМЖП
Если женщина имеет дефект перегородки, то прежде чем планировать беременность, его необходимо устранить хирургическим путем.
Если этого не сделать, то в любой момент врач может рекомендовать прерывание вынашивания, когда появится угроза для жизни будущей мамы. Помимо этого, велик риск обнаружить данную патологию у грудничка.
Если диагноз не был установлен до зачатия, то при обнаружении недуга обязательно нужно соблюдать все рекомендации врача и при необходимости госпитализации не отказываться от нее.
Влияние ДМЖП на кровоток
Размер отверстия может достигать от 0,5 до 3-4 см. Форма бывает как в виде окружности, так и наподобие щели. При маленьком дефекте кровоток не нарушается, если отверстие большое, то величина патологического осложнения прямо пропорциональна диаметру окна.
Когда наблюдается промежуток в левосторонней систоле желудочка, кровь под давлением поступает в правый желудочек, что вызывает патологические изменения и гипертрофию стенок в этом участке.
Помимо этого, расширяется легочный сосуд, куда поступает венозная кровь. В этой зоне возрастает давление, что передается и на артериальное русло органа. Чтобы легкое не перегрузилось кровью, организм отвечает спазмированием артерий, что чревато легочной недостаточностью.
Левый желудочек лучше функционирует, при его диастоле крови здесь меньше, чем у правостороннего сородича.
Левосторонний орган может получить кровь вновь из одноименного предсердия или правостороннего желудочка посредством ее просачивания через дефект перегородки.
Такие нарушения кровообращения могут приводить к тромбообразованию с последующим перемещением сгустков и закупорке сосудов. Также опасно состояние кислородным голоданием мозга и, как следствие, гипоксией клеток.
Симптомы патологии у детей
У новорожденных до исполнения месяца с момента появления на свет симптомы проявляются лишь при значительных размерах окна или если присутствуют иные отклонения в структуре и функциональности органа.
В дальнейшем при малом дефекте у малыша патология никак себя не проявляет. Кроха активен, хорошо кушает и прибавляет в весе в зависимости от возраста.
Если наблюдается средний размер отверстия, то при проникновении инфекции в дыхательные пути признаки болезни обостряются, так как повышается давление крови в легочных структурах и понижается их пружинность.
Заметить недуг можно по следующим симптомам:
- Повышенная потливости при нормальных температурных условиях.
- Вялость в процессе сосания, у ребенка быстро появляется усталость, он часто делает перерывы.
- Малыш недобирает месячную норму по весу, в то же время рост находится в нужных пределах.
- Появление тахипноэ. Ребенок за одну минуту совершает 40 и более дыхательных движений, причем в этом процессе берет участие и плечевая зона.
Значительный по размерам дефект сопровождается яркой симптоматикой и является показанием для срочного вызова врача. Признаки могут сопутствовать как постоянно, так и появляться спонтанно. Сюда относят все характерные симптомы среднего дефекта, но в острой форме.
Помимо этого, ребенка может беспокоить:
- Появление цианоза. Синеет шея и лицевая часть, особенно в процессе нагрузки.
- Синюшный окрас всех кожных покровов может говорить о наличии сочетанного порока.
- Отечность конечностей и живота.
- Потеря аппетита.
- Трудности с дыханием, капризность малыша. При любой нагрузке давление в системе легочного кровотока возрастает и ребенку становится трудно дышать, появляется рестриктивный симптом одышки, болезненность в зоне грудной клетки.
В более старшем возрасте дети ощущают сильное головокружение вплоть до потери сознания.
Если ребенок присаживается на корточки, ему становится немного легче. По мере развития патологии дыхание становится учащенным и появляется кашель приступообразного характера, далее может образоваться сердечный горб.
У больных ребят значительно увеличена печень и прослушиваются влажные хрипы, наблюдается кардиалгия. Носовые кровотечения могут стать постоянными спутниками подростков, и на фоне общей картины последние отстают от сверстников в умственном и физиологическом развитии.
Симптомы патологии у взрослых
У мужчин и женщин признаки схожи с детскими. При физической нагрузке пациенту не хватает воздуха, у него возникает сильная одышка. В состоянии покоя дыхание может становиться ровнее, но все равно небольшая одышка присутствует.
Боль в грудной клетке сопровождается влажным кашлем, часто возникают носовые кровотечения. Сердечный ритм непостоянен, у пациента диагностируют аритмию.
У детей отечность в основном поражает верхние конечности, у взрослых этот процесс может распространяться и на ноги.
Диагностика у плода
Обычно пороки можно обнаружить на плановом УЗИ уже на 20 неделе или в третьем триместре. Маленькие отверстия иногда не видны вплоть до появления малыша на свет. Бывает, что они затягиваются еще в утробе. Может назначаться консультация у неонатолога или ЭКХО плода.
Диагностика
Первичное обращение к врачу включает аускультативный осмотр, где и обнаруживается систолический шум сердца.
После этого для подтверждения диагноза пациента отправляют на дообследование, оно включает:
- Эхокардиографию. УЗИ позволяет обнаружить локализацию и размер дефекта.
- ЭКГ. Но оно информативно лишь при значительном диаметре окна.
- Фонокардиографию. Помогает выслушать патологию тонов и шумов органа.
- Допплерографию. Направлена на обнаружение нарушений кровотока и патологий клапанов.
- Рентгенографию. Если есть порок сердца, орган будет увеличен в размере, сосуды легких спазмированы и переполнены, сужение посередине отсутствует. Жидкость в легких обычно затемняет их структуру.
- Ангиографию. Проводится путем контраста в полостях сердца.
- Пульсоксиметрию. Выявляет уровень оксигемоглобина в крови.
- МРТ. Способна заменить эхокардиографию и допплерографию.
- Катетеризацию сердца. Помогает распознать морфологию органа.
Лечение
Если нет срочных показаний для операции, врачи стремятся улучшить состояние консервативным путем.
Если дефект еще не затянулся после достижения одного года с момента появления ребенк на свет, то рекомендуется прием препаратов и наблюдение в течении 3 лет с последующим пересмотром вопроса о хирургическом вмешательстве. Лекарства на этом этапе выполняют роль поддержки, чтобы не развились серьезные осложнения.
Обычно назначают:
- Сердечные гликозиды: Строфантин, Дигитоксин, Коргликон. Улучшают функционирование миокарда, вызывают антиаритмическое и кардиотоническое действие.
- Мочегонные средства: Индапамид, Фуросемид, Спиронолактон. Нужны для устранения отечности, нормализации кровообращения, снижения нагрузки на сердце.
- Кардиопротекторы: Рибоксин, Панангин, Милдронат. Улучшают питание и метаболизм сердца.
- Антикоагулянты: Фенилин, Варфарин. Уменьшают риск появления тромбов, разжижают кровь.
- Бета-блокаторы : Бисопролол, Метопролол.
- Ингибиторы АПФ: Каптоприл, Эналаприл.
Оперативное вмешательство
При маленьких и средних размерах окна врачи не торопятся проводить операцию, но иногда появляются определенные обстоятельства, когда хирургическое лечение неизбежно:
- Присутствие иных пороков.
- Легочная гипертензия.
- Замедление роста окружности головы.
- Синдром Дауна.
- Частые простуды, в частности отягощенные пневмонией.
- Сердечная недостаточность с тяжелым течением.
- Неэффективность консервативных методов.
- Большой ДМЖП.
Аномалия может устраняться несколькими способами:
- Эндоваскулярная коррекция. Позволяет перекрыть отверстие специальной сеткой. Относится к малоинвазивному лечению.
- Паллиативный метод. Легочная артерия утягивается манжеткой, что уменьшает поступление крови через окно. На время стабилизирует состояние. Показана при тяжелом течении в первые дни жизни или при множественных дырах.
- Радикальное вмешательство. В процессе операции применяют аппарат искусственного кровообращения. Маленькие дефекты сшивают, на большие ставят заплатки. Возникает необходимости вскрытия правого предсердия и проникновения к ДМЖП через трехстворчатый клапан. При отсутствии такой возможности путем доступа становится правый желудочек.
Последствия и осложнения ДМЖП
Если окно слишком большое или даже при средней тяжести не принимаются меры по стабилизации состояния, то пациенту грозит развитие серьезных патологий, а в худшем случае даже летальный исход.
Самыми распространенными последствиями являются:
- Сердечная недостаточность, приводящая к гипоксии тканей.
- Гипотрофия мышечных структур. Нарушается трофика, что вызывает снижение веса, замедление развития всех систем и органов ребенка.
- Синдром Эйзенменгера. Возникает как осложнение легочной гипертензии, подкрепленной ДМЖП. Такое осложнение поддается только оперативному лечению.
- Эндокардит бактериального характера возникает при стафилококковой инфекции.
- Легочная гипертензия. При этом давление легочной артерии и всех сосудов в малом круге кровообращения повышено.
- Аортальная недостаточность. Клапанные створки смыкаются не до конца.
- Аритмия.
- Инсульт.
- Внезапный летальный исход.
- Пневмонии с частыми рецидивами.
- Блокада сердца, эмболия легочных или коронарных сосудов.
Инвалидность
Назначение инвалидности является обязательной процедурой после операции на сердце. Даже если коррекция еще не была проведена, но у малыша диагностирован помимо дефекта порок Тетрада Фалло или иные сложные патологии, группу могут дать и раньше.
Продолжительность до следующего пересмотра может составлять полгода, 2, 5 или 16 лет.
Подростки по достижении 16 лет в обязательном порядке проходят комиссию снова и получают инвалидность уже в зависимости от взрослой классификации.
Прогноз
Продолжительность жизни и прогноз целиком зависят от диаметра отверстия и качества функционирования сосудистого русла в малом круге кровообращения.
При незначительном дефекте качественный показатель жизни не меняется, только у 2 % есть вероятность появления вирусного эндокардита. Около 40-50 % небольших отверстий сами затягиваются до 4-5 лет.
При среднем размере окна сердечная недостаточность возникает рано. Постепенно самостоятельно закрыться могут лишь 14%, другие способны уменьшиться в размере. По мере взросления у оставшихся больных часто развивается легочная гипертензия.
При большом отверстии сердечная недостаточность является неотъемным спутником пациента.
Часто появляются пневмонии. Синдром Эйзенменгера поражает 10-15% таких детей. Велик риск летального исхода в детском или подростковом возрасте.
Если оперативное вмешательство не проводится, то при средних отверстиях пациент может прожить около 30 лет, а при незначительном дефекте почти 60 лет.
Наиболее склонны к самозакрытию мышечные дефекты, в то же время инфундибулярные нуждаются в хирургической коррекции.
При посещении стоматологии все пациенты с дефектами должны проходить антибактериальную профилактику. Физические нагрузки ограничиваются для всех больных. Если проведена операция и проблема устраняется, то через год дети могут выполнять любые нагрузки.
Смертность от дефекта перегородки составляет не более 10%, включая и послеоперационную летальность.
Дефект перегородки появляется еще во внутриутробном развитии, что может выявить ультразвуковая диагностика на плановом обследовании. Окно малого размера не приносит существенных неудобств пациенту и даже иногда зарастает до рождения, опасны средние и большие пространства.
Чаще всего возникает перимембранозный дефект, вероятность самозатягивания которого во много раз больше, чем других видов. Общая смертность пациентов с таким пороком не превышает 10%.